Pentru indicații de rezolvare accesați fișierele Indicații , EpiInfo7 și Interpretări.
Legături utile 2-way Contingency Table Analysis - OpenEpi 2x2 Table Statistics
Scopul și utilitatea laboratorului
- Realizarea protocolului de cercetare al unui studiu de evaluare a unui procedeu diagnostic sau de screening
- Analiza datelor și prezentarea rezultatelor obținute
- Interpretarea statistică și clinică rezultatelor obținute
Noțiuni introductive
Scopul evaluării unui test diagnostic este de a determina în ce măsură o nouă metodă de diagnostic poate fi folosită în practica medicală curentă și cât este de exactă prin raportare la metodele deja existente. O metodă de diagnostic mai bună va determina implicit și un tratament mai exact al patologiei de interes. Vom numi calitatea sau precizia unui test ca fiind acuratețea lui.
Indicatori ai acurateţii diagnostice: Se (Sensibilitatea), Sp (Specificitatea), VPP (Valoarea Predictivă Pozitivă), VPN (Valoarea Predictivă Negativă), LR+ (Raţia de Probabilitate Pozitivă), LR- (Raţia de Probabilitate Negativă).
Pornind de la principiul că orice nou test diagnostic va fi comparat cu unul deja utilizat în practica medicală, pacienții incluși în studiu vor fi testați cu ambele teste, luând ca referință un „test de referință” sau „gold standard”. Un tabel de contingență 2×2 prezentând răspunsurile celor două teste poate fi realizat atunci când aceste teste au doar câte 2 răspunsuri fiecare. Tabelul cuprinde frecvențele absolute ale rezultatelor testelor pacienților (Tabelul 1).
Tabelul 1. Indicatori ai acurateţii pe tabelul de contingenţă de 2×2
|
Bolnav (Test standard+) |
Indemn (Test standard-) |
Total |
||
|
Test nou+ |
AP (a) |
FP (b) |
AP+FP (a+b) |
→ VPP = AP/(AP+FP) |
|
Test nou- |
FN (c) |
AN (d) |
FN+AP (c+d) |
→ VPN = AN/(AN+FN) |
|
Total |
AP+FN (a+c) |
FP+AN (b+d) |
n (a+b+c+d) |
|
|
↓ Se=AP/(AP+FN) |
↓ Sp=AN/(AN+FP) |
Ac=(AP+AN)/n |
unde:
AP(Adevărat Pozitivi)= numărul pacienților bolnavi care au noul test pozitiv - notat cu a
FP (Fals Pozitivi)= numărul paciențilorindemni de boală care au noul test pozitiv - notat cu b
FN (Fals Negativi)= numărul paciențilorbolnavi care au noul test negativ - notat cu c
AN (Adevărat Negativi)= numărul pacienților indemni de boală care au noul test negativ - notat cu d.
Indicatori - formule și definiții
Pe baza acestui tabel de contingență putem calcula indicatorii pentru noul test diagnostic.
-
Prevalenţa patologiei de interes identifică proporţia pacienţilor bolnavi din lotul studiat ( prevalența = (a+c)/n ).
- Se (Sensibilitatea) = a/(a+c)
Sensibilitatea este proporția de subiecți testați pozitiv din totalul subiecților bolnavi. Sensibilitatea arată probabilitatea unui subiect bolnav de a avea noul test pozitiv.
- Sp (Specificitatea) = d/(b+d)
Specificitatea este proporția de subiecţi testați negativ din totalul subiecților indemni de boală. Specificitatea arată probabilitatea unui subiect indemn de boală de a avea noul test negativ.
- VPP (Valoarea Predictivă Pozitivă) = a/(a+b)
Valoarea predictivă pozitivă este proporția de subiecți bolnavi din totalul subiecților cu noul test pozitiv. VPP arată probabilitatea unui pacient cu noul test pozitiv de a fi bolnav.
- VPN (Valoarea Predictivă Negativă) = d/(c+d)
Valoarea Predictivă Negativă este proporția de subiecți indemni de boală din totalul subiecților cu noul test negativ. VPN arată probabilitatea unui pacient cu noul test negativ de a fi indemn de boală.
- Ac (Acuratețea) = (a+d)/n
Acuratețea este capacitatea unui test de a identifica corect subiecții bolnavi și pe cei indemni de boală. Ea trebuie să fie cât mai ridicată pentru ca testul să fie cât mai bun.
- LR+ (în engleză: Positive Likelihood Ratio, Raţia de probabilitate pozitivă) = Se/(1-Sp)
LR+ arată care este probabilitatea ca noul test să fie pozitiv la cei bolnavi față de cei indemni de boală.
- LR- (în engleză: LR- = Negative Likelihood Ratio; Raţia de probabilitate negativă) = (1-Se)/Sp
LR- arată care este probabilitatea ca noul test să fie negativ la cei bolnavi față de cei indemni de boală.
Pentru indicatori și intervalul de încredere asociat, se poate utiliza link-ul http://statpages.org/ctab2x2.html
Alţi indicatori utilizați în practica medicală sunt:
- Probabilitatea pre-test = probabilitatea ca diagnosticul subiectului să fie pozitiv înainte de aplicarea noului test diagnostic. Poate fi de exemplu prevalența bolii.
- Probabilitatea post-test (se calculează cu ajutorul nomogramei Fagan) = probabilitatea de obținere a unui diagnostic pozitiv în cazul unui rezultat pozitiv al noului test (se utilizează LR+), sau respectiv probabilitatea ca pacientul să nu fie declarat bolnav în cazul unui rezultat negativ al noului test (se utilizează LR-).
Pentru a calcula probablilitatea post-test putem utiliza nomograma Fagan, cunoscând probabilitatea pre-test, rezultatul testului pentru pacientul nostru și rația probabilității pozitive/negativea testului. Prin unirea punctelor respective cu axa probabilității post-test obținem probabilitatea post-test.
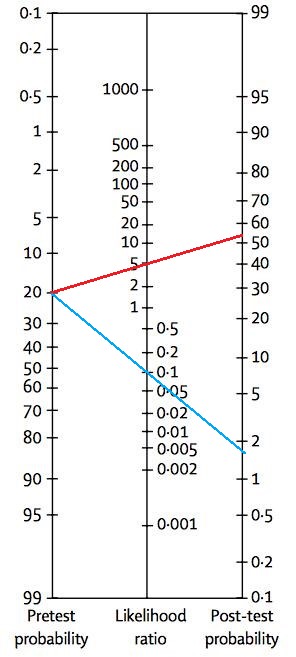
Fig. 1 Nomograma Fagan pentru o patologie cu prevalenţă de 20%, LR+ = 5 şi LR-=0,1. Dacă un subiect are un rezultat pozitiv la noul test, probabilitatea ca el să aibă patologia diagnosticată este de 55% (linia roșie de pe grafic). Dacă un subiect are un rezultat negativ la noul test, probabilitatea ca el să prezinte patologia de interes este egală cu 1,8% (linia albastră de pe grafic).
Există aplicaţii online care se pot utiliza pentru a obţine valorile exemplificate în Figura 1 pentru orice subiect (http://araw.mede.uic.edu/cgi-bin/testcalc.pl, se utilizează al treilea tabel). Pe pagina indicată, la 'prevalence' se trece prevalența bolii, sau probabilitatea bolii înainte de aplicarea noului test diagnostic, la LR+, LR- valorile calculate, respectiv la 'Total sample size' – numărul total de subiecți (dacă nu îl cunoaștem, atunci nu se poate calcula intervalul de încredere).
- Interpretarea clinică:
Sensibilitate, specificitate:
Valorile sub 80% - calitate diagnostică redusă, valoarile în intervalul 80-90% - o calitate diagnostică moderată, >90% o calitate diagnostică ridicată – dar pentru anumite situații e nevoie de valori apropiate de 100%
Examplu. Test pentru verificarea prezenței HIV). Un indicator diagnostic apropiat de 50% (dar mai mare de 50%) înseamnă o calitate diagnostică aproape absentă.
În funcție de interes, se poate alege testul cel mai potrivit pentru diagnostic de precizie sau pentru screening. Pentru diagnosticul unei patologii vom alege testul cu cea mai mare specificitate. Evident pe lângă corectitudinea testului ales trebuie să ţinem cont şi de alţi parametri (preferinţele bolnavului, cost, etc.). Pentru un test de screening, vom alege testul cu cea mai mare sensibilitate.
Rația probabilității:
Orientativ, anumite valori ale LR pot determina schimbări mai mult sau mai puţin mari în probabilitatea post-test. Astfel valori ale LR în intervalele:
- LR+ >10 sau LR- 0,1 duc la schimbări mari şi frecvent concluzive ale probabilităţii unui diagnostic.
- LR+ între 5 şi 10 sau LR- între 0,1 şi 0,2 duc la schimbări moderate şi utile ale probabilităţii pretest în probabilitatea post-test
- LR+ între 2 şi 5 sau LR- între 0,2 şi 0,5 duc la schimbări mici, și uneori importante ale probabilităţii
- LR+ între 1 şi 2 sau LR- între 0,5 şi 1 duc la schimbări reduse ale probabilităţii, şi rar importante.
Exemplu de studiu al unor semne diagnostice:
Utilizarea ultrasonografiei în diagnosticul apendicitei la copii
Într-un studiu de tip diagnostic, Binkovitz LA et al. a evaluat acuratețea ultrasonografiei în diagnosticul apendicitei acute la copii.
Binkovitz LA, Unsdorfer KM, Thapa P, Kolbe AB, Hull NC, Zingula SN, et al. Pediatric appendiceal ultrasound: accuracy, determinacy and clinical outcomes. Pediatr Radiol. 2015;45(13):1934-44.
Sursa articolului:
https://link.springer.com/article/10.1007/s00247-015-3432-7
Definiţii ale termenilor utilizați ȋn studiu :
- Apendicita este inflamația apendicelui, fiind una dintre cele mai frecvente cauze de durere abdominală la copii și necesită intervenție chirurgicală. Apendicita se manifestă clinic prin durere epigastrică, ce se localizează ulterior în fosa iliacă dreapta (FID), însoțită de greață, vărsături, febră, anorexie.
- Apendicectomia= Îndepărtare a apendicelui pe cale chirurgicală.
Informații teoretice:
- Diagnosticul se stabilește clinic, paraclinic și imagistic.
- Ecografia/ultrasonografia (US) este metoda de examinare imagistică ce folosește ultrasunetele pentru evaluarea organelor parenchimatoase intraabdominale. US este neiradiantă, durează puțin și are acuratețe mare în diagnosticul apendicitei, dar depinde de experiența examinatorului.
- Alte metode de diagnostic ale apendicitei la copii pot fi:
- Computer Tomografia (CT) - iradiantă, durează mai mult decât US, are acuratețe mai mare decât US și depinde mai puțin de experiența examinatorului.
- Imagistica prin Rezonanță Magnetică (IRM) - neiradiantă, durează foarte mult, are acuratețe mai mare decât US și depinde mai puțin de experiența examinatorului.
- Leucocitoza >10.500 în context clinic este înalt sugestivă pentru diagnostic.
- Histopatologia - este metoda de certitudine pentru diagnosticul apendicitei, prin vizualizarea microscopică a țesutului inflamator de la nivelul apendicelui excizat chirurgical.
Scenariul studiului - exemplu:
Binkovitz et al. au realizat un studiu asupra copiilor care s-au prezentat la Mayo Clinic Rochester (S.U.A.) în perioada ianuarie 2010 și iunie 2014, și au evaluat anumiți factori care pot influența acuratețea US în diagnosticul apendicitei acute la copii și de a evalua consecințele rezultatelor US imprecise asupra subiecților.
Criteriile de includere în studiu au fost: copiii cu vârste sub 18 ani care au prezentat sindrom dureros abdominal și care au avut o examinare US; existența cuvintelor „apendice” sau „apendicită” în dosarele pacienților.
Criteriile de excludere au fost: copiii cărora li s-a realizat o apendicectomie sau un CT înainte de US; copiii care au avut o US realizată la o altă instituție decât Mayo Clinic Rochester; copiii care nu au suferit o apendicectomie și nu le-a fost urmărită evoluția ulterior externării.
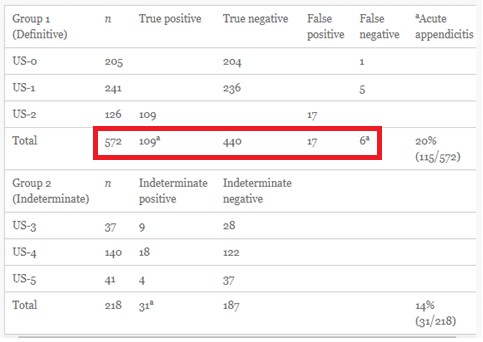
În cadrul studiului a fost analizat un grup de 572 de pacienți cu diagnostice ecografice clare (pacientul are sau nu apendicită).
A fost analizat și un al doilea grup de pacienți, cei cu diagnostice ecografice incerte/neclare, unde au fost incluși 218 pacienți (27.6%).
Protocolul studiului
1. Scopul și obiectivele studiului
Scopul studiului a fost de a evalua anumiți factori care pot influența acuratețea US în diagnosticul apendicitei acute la copil și de a evalua consecințele unor rezultate US imprecise asupra subiecților.
Obiectivele studiului:
(1) Evaluarea impactului factorilor ce țin de pacient (gen, vârstă, IMC, durata simptomelor) sau de sistem (ora de prezentare la medic sau anul examinării) asupra acurateții ecografiei pediatrice;
(2) Evaluarea influenței studiilor ecografice cu rezultat incert în urmărirea pacienților prin examinări CT și a ratei chirurgiilor cu rezultate negative;
(3) Prezentarea de strategii care să scadă rata examinărilor ecografice incerte și să crească acuratețea acestora.
2. Domeniul de cercetare: diagnostic
3. Tipul studiului:
- ȋn funcţie de obiectivele studiului: studiu analitic
- ȋn funcţie de rezultatele vizate: studiu observațional
Notă:
studiu analitic= se compară grupuri de pacienţi, se testează asocieri între diverse caracteristici clinice, se calculează anumiți indicatori diagnostici, în timp ce ȋntr-un studiu descriptiv se descrie o serie de cazuri sau un singur grup de pacienţi și nu se investighează posibile asocieri/legături.
studiul observațional= acel tip de studiu care nu presupune o intervenţie a cercetătorului asupra evoluţiei bolii.
4. Populaţia accesibilă şi eşantionul de studiu
Populaţia accesibilă:
Mayo Clinic Rochester (S.U.A.), între Ianuarie 2010 și Iunie 2014.
Eşantionul de studiu
Criteriile de includere:
Au fost selectați copiii cu vârsta sub 18 ani care au avut cuvintele „apendice” sau „apendicită” în raportul examinării abdominale US.
Criteriile de excludere:
Au fost excluși copiii cărora li s-a realizat o apendicectomie sau un CT înainte de US; copiii care au avut o US realizată la o altă instituție decât Mayo Clinic Rochester; copiii care nu au suferit o apendicectomie și nu le-a fost urmărită evoluția ulterior externării.
Talia eșantionului:
790 de examinări :
grupul 1 – 572 de pacienți cu diagnostice ecografice clare și
grupul 2 – 218 de pacienți cu diagnostice ecografice incerte/neclare.
5. Modalitatea de culegere a datelor
- în funcţie de populaţia cuprinsă în studiu: eșantionare convenabilă sau consecutivă (nu este clar din articol)
- în funcţie de durata culegerii datelor: longitudinală retrospectivă.
- în funcţie de modul de alcătuire a grupului sau grupelor de subiecţi: eșantion reprezentativ (toți pacienții s-au prezentat pentru sindrom dureros abdominal, fiind un grup care ulterior a fost împărțit în alte două grupuri, din alte motive).
Nota: Tipuri de eșantionare probabilistică
- Eșantionare aleatoare simplă: fiecare element din cadrul populației are aceeași șansă de a fi inclus în esation
- Eșantionare aleatoare sistematică: presupune alegerea aleatoare a unui număr de plecare (pas), de la care, adaugând o mărime fixă va rezulta o unitate (element) a eșantionului
- Eșantionare aleatoare stratificată: constă în împărțirea populației de cercetare în straturi, în funcție de anumite caracteristici (gen, grupe de vârstă) pentru ca din fiecare strat să se extragă aleator subeșantioane (grupuri) proporționale cu mărimea stratului respectiv, grupuri care sunt apoi combinate pentru a obţine un singur eşantion
- Eșantionare aleatoare pe grupuri (cluster): Populația de cercetare este împărţită pe grupuri (clusters) și un număr de grupuri sunt selectate aleatoriu cu toate unitățile (elementele) incluse
Nota: Tipuri de eșantionare neprobabilistică
- Eșantionare convenabilă. Subiecții sunt aleși de cercetător, întrucât e ușor să obțină date de la ei (ex. pacienți disponibili, voluntari – studenți, medici, ...)
- Eșantionare consecutivă. Sunt aleși toți subiecții care se prezintă consecutif la medic sau într-un serviciu medical.
Metoda diagnostică de interes:
- Ecografia/ultrasonografia (US) este metoda de examinare imagistică ce folosește ultrasunetele pentru evaluarea organelor parenchimatoase intraabdominale. US este neiradiantă, durează puțin și are acuratețe mare în diagnosticul apendicitei, dar depinde de experiența examinatorului.
- Ecografiile au fost efectuate, în timpul orelor de rutină, de către unul din cei 50 de medici cu competență în ecografia abdominală și revizuite de un medic radiolog. În afara orelor de rutină, ecografiile au fost făcute de unul din cei 4 radiologi, cu cel puțin 20 de ani de experineță în US. Protocolul nu a fost schimbat de-a lungul studiului.
Testul standard utilizat:
- Testul standard utilizat a fost examenul histopatologic. Acesta reprezintă vizualizarea microscopică a țesutului apendiceal și confirmarea de certitudine a apendicitei.
- Nu știm cine a efectuat testul standard, nu este menționat; putem doar presupune că a fost efectuat de către anatomopatolog.
- Medicul care a efectuat US, respectiv testul standard cunoştea rezultatul testului anterior?
- Nu este menționat, dar putem presupune că medicul care a efectuat US nu avea cum să știe rezultatul examenului histopatologic înainte (au fost excluşi din studiu pacienţii la care s-a efectuat apendicectomia înainte de efectuarea US). Dar nu știm dacă anatomopatologul cunoștea rezultatele testelor anterioare.
6. Analiza statistică
Caracteristici demografice și clinice ale copiilor:
Genul, Momentul realizării ecografiei (în timpul orelor de programsau în afara lor),Prezența durerii la nivelul FID, Rezultatul ecografiei, Rezultatul histopatologic:variabie calitative.
Vârsta, Înălțimea, Greutatea, Indicele de masă corporală (IMC), Durata de la debutul simptomelor până la efectuarea US: variabile cantitative continue.
Variabilele calitative au fost descrise cu ajutorul procentelor, iar cel cantitative au fost descrise cu ajutorul mediei artimetice± deviația standard.
Testul t ( testul Student) a fost folosit în cazul variabilelor cantitative continue, testul Chi2 sau testul exact al lui Fisher în cazul celor calitative. Pragul de semnificație statistică a fost p0,05.
Evaluarea performanței diagnostice:
- Sensibilitatea, Specificitatea
- Valoarea Predictivă Pozitivă,Valoarea Predictivă Negativă
- Prevalența, Acuratețea, LR+, LR-
Rezultate scontate. Analiza datelor și prezentarea lor
- Descrierea eșantionului
Au fost 790 de examinări care să îndeplinească criteriile de includere și excludere, din care 452 au fost fete (57%) și 338 băieți (43%).
Media vârstei a fost 10,4±4,5 ani, iar media IMC a fost 19,8±4,8.
Majoritatea examinărilor au fost efectuate în timpul orelor de rutină (581, sau 73%); 209 (27%) au fost efectuate în afara acestor ore
Au fost 146 cazuri de apendicită acută, prevalența totală fiind de 18.5%.
Au fost analizate 2 grupuri:
- Grupul 1 – cei cu diagnostice ecografice clare (pacientul are sau nu apendicită)
- Grupul 2 – cei cu diagnostice ecografice incerte/neclare
- Asocierea dintre rezultatele US și cele ale examinării histopatologice pentru grupul 1
Tabel 1. Tabelul de contingenţădintre rezultatele US și cele ale examinării histopatologice pentru grupul 1:.
|
HP+ |
HP- |
Total |
|
|
US+ |
109 |
17 |
126 |
|
US- |
6 |
440 |
446 |
|
Total |
115 |
457 |
572 |
US+ = au fost diagnosticați cu apendicită la ecografie; US- = nu au fost diagnosticați cu apendicită la ecografie; HP+ = au apendicită, fapt certificat histopatologic; HP - = nu au apendicită.
În grupul 1 au fost 109 pacienți cu rezultate pozitive la US și histopatologie, 440 cu rezultate negative la ambele examinări, 17 cu US pozitivă și histopatologia negativă și 6 cu US negativă și histopatologia negativă ( tabel 2).
Tabel 2. Distribuția scorurilor US și a diagnosticului final
 3. Calculele indicatorilor pentru grupul 1:
3. Calculele indicatorilor pentru grupul 1:
- Prevalenţa = 115/572=0,20
- Se = 109/115 = 0,94
- Sp = 440/457 = 0,96
- VPP = 109/126 = 0,86
- VPN = 440/446 = 0,98
- LR+ = 0,94/(1-0,96) = 25,47
- LR- = (1-0,94)/0,96 = 0,05
- Acuratețea= (109+440)/572= 0,96
Interpretarea datelor. Discuții
- Interpretarea rezultatelor din punct de vedere statistic
- Se =0,94 => 94% dintre pacienți. Probabilitatea ca un pacient care are apendicită, să aibă US pozitivă este de 94%. SAU 94% dintre pacienții cu apendicită au avut US pozitivă.
- Sp =0,96 => 96% dintre pacienți. Probabilitatea ca un pacient care nu are apendicită, să aibă US negativă este de 96%. SAU 96% dintre pacienții fără apendicită au avut US negativă.
- VPP =0,86 => Probabilitatea ca un pacient cu US pozitiv să aibă apendicită este de 86%. SAU 86% dintre cei cu US pozitivă au avut apendicită.
- VPN =0,98 => Probabilitatea ca un pacient cu US negativ să nu aibă boala. SAU 98% dintre cei cu US negativă nu au avut apendicită.
- LR+ =25,47 => Probabilitatea ca cei bolnavi să aibă o examinare US pozitivă este de 25,47 de ori mai mare față de cei indemni de boală.
- LR- =0,05 => Probabilitatea ca cei bolnavi să aibă o examinare US negativă este de 0,05 de ori mai mare față de cei indemni de boală.
- Acuratețea=0,96 => 96% din pacienți au fost corect diagnosticați.
- Prevalența=0,20 => 20% dintre pacienții din grupul 1 au avut apendicită.
- Interpretarea rezultatelor din punct de vedere clinic
- Sensibilitatea și specificitatea sunt >90%, deci US are o calitate diagnostică ridicată.
- LR+ >10 și LR0,1, ceea ce înseamnă că evaluarea prin US va duce la schimbări mari şi frecvent concluzive ale probabilităţii de diagnostic a apedicitei
- Este examinarea US o metodă utilă în screening-ul apendicitei la copii? Sensibilitatea fiind foarte ridicată, US se poate folosi în screeningul apendicitei. Totuși, foarte probabil, un astfel de screening nu este necesar având în vedere că nu este o boală ce poate fi prevenită prin screening; ea se tratează doar atunci când apar simptomele.
- Este examinarea US o metodă utilă în diagnosticul de precizie al apendicitei la copii? Utilitatea clinică a US ca metodă de diagnostic a apendicitei este mare, având în vedere că specificitatea US este mare.
- Care este probabilitatea ca un copil cu simptomatologie sugestivă pentru abdomen acut şi rezultat US pozitiv să aibă apendicită (pentru o prevalență de ~20% și LR+ de 25,4, la un număr total de pacienți de 572)? Răspuns: probabilitatea este de 86%.
- Care este probabilitatea ca un copil cu simptomatologie sugestivă pentru abdomen acut şi rezultat US negativ să aibă apendicită (pentru o prevalență de ~20% și LR- de 0,05 , la un număr total de pacienți de 572). Răspuns: probabilitatea este de ~1%.
Concluziile studiului
Acuratețea US a fost foarte ridicată, fără să fie influențată de factori ce țin de pacient sau de factori ce țin de sistem/medici.
Medicii experimentați pot diagnostica sau exclude cu certitudine apendicita la~70% dintre copii, cu o acuratețe de 96%.
Un diagnostic US cert scade rata de utilizare a computer tomografiei și rata intervențiilor chirurgicale negative.
De reținut
- Studiile de evaluare a unui nou test diagnostic se fac prin raportare la un test diagnostic standard.
- Există anumiți parametri ce pot fi calculați pentru a aprecia calitatea unui nou test diagnostic.
- În funcție de interes, testele pot fi folosite pentru diagnosticul final al bolii sau pentru screening-ul acesteia.


